Retinopatia diabetica
Informazioni utili
Cosa è la retinopatia diabetica
Una delle principali cause di cecità dopo i 30 anni
La retinopatia diabetica, considerata la causa maggiore di riduzione visiva e cecità, è un quadro patologico in cui i piccoli vasi sanguigni che nutrono la retina (parte posteriore dell'occhio) perdono liquido o si ostruiscono.
La retina è una struttura essenziale nell'ambito dei processi deputati alla visione: in pratica è come una pellicola fotosensibile che riceve le immagini e le invia al cervello dove vengono elaborate. Si tratta di una struttura complessa che richiede elevate quantità di ossigeno e altri nutrienti trasportati dai vasi sanguigni che, in caso di retinopatia diabetica, possono essere dilatati (microaneurismi), perdere liquidi, sanguinare, crescere in maniera abnorme o chiudersi completamente.
Chi è a rischio?
La retinopatia diabetica è una delle complicazioni associate ai problemi circolatori periferici generali presenti nei pazienti affetti da diabete. Il rischio di essere affetti da retinopatia diabetica è proporzionale alla durata del diabete: ad esempio il 40% dei pazienti affetti da diabete da almeno 15 anni presenta alterazioni microcircolatorie retiniche anche se, fortunatamente, solo una piccola parte di questi soggetti va incontro a gravi problemi visivi e/o alla cecità.
 Va sottolineato comunque che la retinopatia diabetica non ha un decorso prevedibile: in alcuni casi i danni possono infatti essere evidenti entro 1-2 anni dalla diagnosi; in altri casi addirittura la retinopatia viene diagnosticata prima del diabete.
Va sottolineato comunque che la retinopatia diabetica non ha un decorso prevedibile: in alcuni casi i danni possono infatti essere evidenti entro 1-2 anni dalla diagnosi; in altri casi addirittura la retinopatia viene diagnosticata prima del diabete.
Il trattamento precoce della retinopatia aumenta nettamente la possibilità di conservare una buona acuità visiva. Per questa ragione è importante che il paziente, oltre ad effettuare le consuete visite periodiche per il controllo della glicemia, faccia una visita oculistica con esame del fondo oculare almeno una volta all'anno. La gravidanza, l'ipertensione arteriosa e il fumo possono peggiorare il quadro.
Quali sono gli stadi di questa malattia?
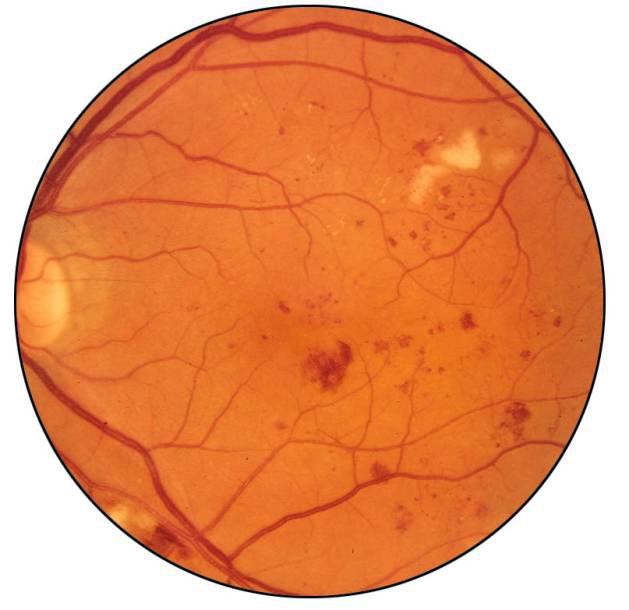
Negli stadi precoci della retinopatia diabetica, i vasi sanguigni si dilatano. I vasi possono perdere liquidi che, accumulandosi a livello della retina, causano una visione distorta. Sebbene tali liquidi possono riassorbirsi, talora danno luogo a depositi "solidi" (essudati duri) che possono a loro volta influire negativamente sulla vista. Successivamente i vasi possono cominciare a sanguinare determinando emorragie retiniche.
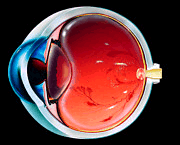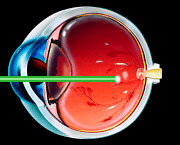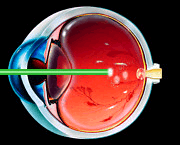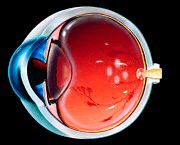 In alcuni casi, quando i piccoli vasi si occludono, possono svilupparsi nuovi vasi (neovascolarizzazione) che non sono però in grado di provvedere alla normale nutrizione della retina. Possono invece invadere il vitreo, ovvero la "gelatina" che riempie il bulbo oculare. I nuovi vasi che hanno una parete molto sottile possono sanguinare nel vitreo causando nei casi lievi la comparsa di corpi mobili nel campo visivo e, nei casi più gravi (emovitreo massivo), l'improvvisa perdita della visione.
In alcuni casi, quando i piccoli vasi si occludono, possono svilupparsi nuovi vasi (neovascolarizzazione) che non sono però in grado di provvedere alla normale nutrizione della retina. Possono invece invadere il vitreo, ovvero la "gelatina" che riempie il bulbo oculare. I nuovi vasi che hanno una parete molto sottile possono sanguinare nel vitreo causando nei casi lievi la comparsa di corpi mobili nel campo visivo e, nei casi più gravi (emovitreo massivo), l'improvvisa perdita della visione.
Talora la formazione di tessuto fibroso cicatriziale stirare la retina fino a determinare il cosidetto "distacco di retina" che può portare a marcata compromissione visiva ed anche a cecità.
Che tipi di trattamento si possono fare?
Il trattamento di scelta nei casi di retinopatia diabetica è di solito rappresentato dall'argon laser. Il raggio laser "fotocoagula" zone più o meno ampie di tessuto retinico bloccando l'essudazione di siero o di sangue da parte dei vasi. L'argon laser è anche impiegato per bloccare la crescita dei neovasi. In caso di edema maculare avanzato e cronico possono essere utili iniezioni intravitreali di farmaci antiangiogenici tipo avastina.
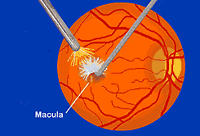 Nei casi avanzati e specialmente in caso di emorragie endovitreali ricorrenti, si può ricorrere ad una tecnica chirurgica chiamata vitrectomia. Tramite questa tecnica piuttosto complessa il materiale ematico ed il tessuto fibroso vengono rimossi dal vitreo con un meccanismo di aspirazione e sostituiti con soluzione fisiologica.
Nei casi avanzati e specialmente in caso di emorragie endovitreali ricorrenti, si può ricorrere ad una tecnica chirurgica chiamata vitrectomia. Tramite questa tecnica piuttosto complessa il materiale ematico ed il tessuto fibroso vengono rimossi dal vitreo con un meccanismo di aspirazione e sostituiti con soluzione fisiologica.